Influenza stagionale e Coronavirus
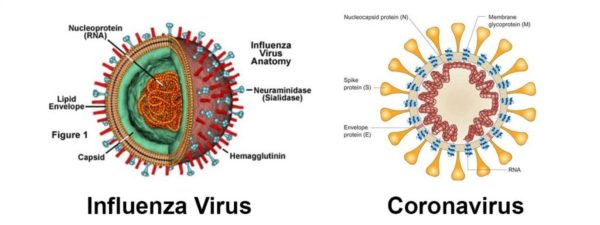
Il coronavirus Sars-CoV-2 che provoca Covid-19 non è per nulla paragonabile a un influenzavirus che causa l’influenza stagionale.
I due virus sono accomunati da una forma e una struttura vagamente simili e possiedono entrambi un genoma a RNA. Per il resto hanno ben poco in comune, sia in termini molecolari che di processo di replicazione nella cellula. Le diversità di questi patogeni sono state messe in luce più volte fin dall’inizio di questa pandemia.
I virus influenzali sono da diversi decenni molto poco stabili in termini genetici. Sono insomma molto facilmente soggetti a mutazioni accidentali. Questi errori nella duplicazione del loro RNA non li modifica radicalmente, non sino al punto da trasformarli in un altro tipo di virus. Tuttavia, tali mutazioni sono sufficientemente incisive da inficiare spesso la validità dei vaccini anti-influenzali. I vaccini stessi vanno dunque riconfigurati, mentre le influenze si succedono sistematicamente negli anni. Questo accade per due motivi.
Primo motivo. L’elevata frequenza delle mutazioni nel corso del tempo porta a una certa eterogeneità di varianti influenzali, specie quando le stesse sono all’incirca ugualmente trasmissibili, per cui non si ha un’unica derivazione virale (filogenetica) che prevale per competizione sulle altre. Si capisce che in tali condizioni un solo vaccino più difficilmente può proteggere da tutte le varianti. L’efficacia vaccinale può così variare di volta in volta e difficilmente risulta molto elevata.
Secondo motivo. Questi patogeni hanno la caratteristica di non riuscire a diffondersi nella popolazione umana nella bella stagione. Essi circolano pertanto nella parte di emisfero terrestre dove fa più freddo. Il loro monitoraggio rende possibile preparare vaccini ad hoc per tempo, in modo da essere pronti al sopraggiungere del freddo nell’altro emisfero. Tuttavia, la frequenza elevata delle mutazioni produce derivazioni filogenetiche che sono già diverse, allorquando i virus giungono con i primi rigori climatici. Previsioni affidabili non sono possibili, giacché le mutazioni sono accidentali e quindi casuali.
Il coronavirus Sars-CoV-2 non si comporta così. Come accennato, anch’esso è dotato di un genoma a RNA. Come tale, nemmeno esso è particolarmente stabile. Sappiamo che dai tempi di Wuhan si è modificato più volte: si annoverano nei tracking genomici diverse varianti diffusesi e poi sostituite da altre. In effetti, i virus a DNA sono in genere molto meno variabili nel tempo, ovvero evolvono poco rispetto al numero di replicazioni che riescono a mettere in atto. Nondimeno, Sars-CoV-2 è molto più stabile di un influenzavirus. Questo è un aspetto cruciale.
La stabilità del genoma di un virus dipende da molti fattori. Ad esempio, l’RNA è una macromecola intrinsecamente più fragile del DNA e quindi più interessata da errori di duplicazione. Nel caso di Sars-CoV-2 opera tuttavia un meccanismo interno che limita quegli accidenti. Si tratta di un cosiddetto “correttore di bozze” che provvede a correggere gli errori nell’RNA, contenendo le mutazioni. In questo caso, siamo in verità in presenza di un processo di controllo biochimico (proof reading) della duplicazione dell’RNA che è piuttosto rudimentale. Nondimeno, esso funziona a un livello non irrilevante.
La conseguenza di tutto questo è, come detto, che Sars-CoV-2, per quanto mutevole, è sensibilmente più stabile di un influenzavirus. Questo coronavirus non si comporta nell’ambiente come una banderuola al vento. Proprio questo ha permesso di approntare vaccini che hanno mantenuto una buona efficacia sino ad oggi, soprattutto impedendo ricoveri, intasamento ospedaliero e decessi. Se Sars-CoV-2 fosse mutato come fa un virus influenzale avremmo avuto fin dal principio una gamma molto alta di varianti circolanti e avremmo avuto bisogno di almeno una riprogettazione dei vaccini, se non più di una.
Il rovescio della medaglia è che siamo in una pandemia. Questo implica che il numero di replicazioni virali è stratosferico, più elevato di quanto non succeda con un’influenza. Alcune nazioni sono ancora poco vaccinate e non hanno arginato l’avanzata dei contagi. Pertanto, anche se la frequenza di mutazioni di Sars-CoV-2 ogni tot replicazioni è molto inferiore a quella di un virus influenzale, di occasioni per mutare questo patogeno problematico ne ha avute tante. Nel complesso, per fortuna, gli eventi si sono contenuti e l’efficacia vaccinale, pur calando, si è ugualmente mantenuta a livelli importanti. In ogni caso, se questo coronavirus fosse variato con la frequenza relativa (ogni tot replicazioni) di un influenzavirus a quest’ora potremmo avere anche diverse varianti a totale evasione immunitaria, cioè contro cui i vaccini disponibili non servono.
A questo punto, c’è una circostanza da comprendere e che alcune persone renitenti alla vaccinazione, purtroppo, ancora non hanno afferrato :
Il raggiungimento di una protezione immunitaria sufficiente a esaurire un’epidemia, cioè l’immunità di gruppo, in una condizione come questa è una gara tra il tasso di vaccinazione nella popolazione e la frequenza di mutazione del virus. Il concetto medesimo di immunità di gruppo ha senso solo se il patogeno è abbastanza costante, altrimenti bisogna considerare che a ogni variante corrisponde una propria immunità di gruppo, in funzione della sua trasmissibilità.
In sostanza, si profila questa serie di considerazioni epidemiologiche concatenate:
* Più si ritardano le vaccinazioni e più si prolunga la pandemia.
* Più dura la pandemia e più resta elevato il numero di contagi e di replicazioni virali.
* Più sono numerose le replicazioni virali e più si verificano accidentalmente delle mutazioni.
* Più mutazioni occorrono e più è probabile che alcune siano adattive, permettendo al virus di replicarsi con la modifica.
* Più mutazioni adattive subentrano e più nel corso del tempo compaiono varianti che si replicano.
* Più varianti compaiono e più aumenta il rischio che la pressione selettiva ne favorisca prima o poi qualcuna che si dimostri resistente ai vaccini.
Questo accade, anche perché le varianti non resistenti competono di meno con quelle resistenti, essendo le ultime diminuite dai vaccini stessi.
* Più varianti resistenti hanno il tempo di svilupparsi e più si rischia che alcune siano più patogene.
* Più aumenta il rischio di varianti resistenti patogene e più aumenta la probabilità di nuovi lockdown e altre restrizioni.
* Varianti resistenti patogene implicano l’approntamento di vaccini modificati e altre inoculazioni.
Siamo oggi arrivati oltre i limiti di accettabilità relativamente all’efficacia dei vaccini disponibili? Non sembra che sia così. I vaccini proteggono ancora bene contro i ricoveri e contengono i contagi. Tuttavia, esiste un interrogativo stabilito dalla variante Omicron, un vero e proprio salto evolutivo nell’evoluzione di Sars-CoV-2. Altri problemi potrebbero sorgere dopo, non lo si può escludere.
Questa variante si sta imponendo, perché è più trasmissibile e, quindi, vince per competizione sulla Delta. Sembra d’altronde che sia meno patogena e questo è un bene, giacché in tal caso scalzerebbe il pericolo maggiore. Tuttavia, le indicazioni sono ancora insufficienti. Inoltre, e questo preoccupa, essa sfugge maggiormente della Delta all’immunizzazione ottenuta con gli attuali vaccini. Questo spiega l’attenzione e i maggiori controlli del momento. Giuste precauzioni per le festività natalizie.
In conclusione :
a) La Omicron è comparsa per la lentezza con cui le vaccinazioni sono procedute nel mondo ed è comparsa proprio dove poco si è vaccinato.
b) Sfortunatamente, non si può escludere che le lentezze vaccinali perdurino e che quindi la pandemia, a causa di nuove varianti resistenti, non venga eliminata in breve tempo.
c) La protezione vaccinale ha dimostrato il suo netto beneficio e ci si può attendere che nuovi eventuali vaccinazioni (col tempo forse contro tutti i coronavirus) siano ancora più efficaci e distribuite più in fretta.
d) Non dobbiamo aspettarci che le nuove varianti siano progressivamente meno patogene. L’ideale sarebbe che comparisse una variante molto poco patogena e molto trasmissibile, che vincesse dunque la competizione contro le altre. Tuttavia, dobbiamo ricordare che le mutazioni sono cieche, imprevedibili. Potrebbe svilupparsi una variante molto trasmissibile e molto patogena per tutti.
e) Ragionevolezza vuole dunque che ci si vaccini per tempo con i migliori prodotti del caso. La condizione vaccinale in questa epidemia è differente dai casi influenzali, perché Sars-CoV-2 è rimasto finora più stabile di un influenzavirus. Abbiamo il dovere di non buttare all’aria il maggior tempo disponibile per proteggerci, vanificando le campagne già condotte e rischiando varianti pericolose per tutti.

